ХИРУРГИЧЕСКАЯ ТАКТИКА ПРИ НОВООБРАЗОВАНИЯХ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ (ПОЛУЧЕННЫЕ РЕЗУЛЬТАТЫ)
... Опыт рискован, суждения трудны
Гиппократ
Новообразования ПЖ отличаются высокой
онкологической агрессивностью и прогностической непредсказуемостью.
Неэффективность изолированной химио- или лучевой терапии обусловливает
единственно результативный стратегический вариант лечения – самостоятельный хирургический
или комбинированный.
Диапевтическая тактика ведения больных
с новообразованиями ПЖ различной локализации до настоящего времени разработана
недостаточно, при этом наиболее важными являются следующие опорные вопросы:
1. достоверная
дооперационная диагностика тактически значимых критериев;
2. определение
показаний к оперативному вмешательству;
3. определение
варианта хирургической тактики.
При оперативном лечении по поводу рака ПЖ применялся
комплекс хирургических технологий (Оноприев В.И. с соавт., 1982, 1983, 1984,
1996, 1997, 2002, 2003, 2004, 2005; Мануйлов
А.М. с соавт., 1985, 1996; Рогаль М.Л., 1995; Новиков С.В с соавт., 1996, 1997,
1998; Малышева Ф.А., 2005), указанный в таблице 3.1.
Хирургическая тактика при
новообразованиях ПЖ различной локализации
|
Радикальная хирургическая тактика |
Локализация новообразования |
||
|
Проксимальная |
Дистальная |
||
|
Панкреатодуоденальная резекция |
Дистальная резекция |
||
|
Субтотальная |
|||
|
дуоденопанкреатэктомия |
дистальная панкреатэктомия |
||
|
Комбинированная |
|||
|
панкреатодуоденальная резекция |
дистальная резекция |
||
|
Расширенная |
|||
|
панкреатодуоденальная резекция |
дистальная резекция |
||
|
Тотальная дуоденопанкреатэктомия |
|||
|
Паллиативная хирургическая тактика |
Желчеотведение |
Чрескожная холецисто- или холангиостомия |
- |
|
Эндоскопическое дренирование или протезирование протоков |
- |
||
|
Наложение билиодигестивных анастомозов |
- |
||
|
Наложение гастроэнтероанастомоза |
- |
||
|
Уменьшение болевого синдрома (алкоголизация чревного сплетения) |
|||
|
Паллиативная |
|||
|
панкреатодуоденальная резекция |
дистальная резекция |
||
|
Термохимиоабляция очаговых образований печени и/или брюшины |
|||
Проксимальная локализация
новообразования ПЖ отличается возможной многоэтапностью хирургического лечения.
Так, пациентам с резектабельными опухолями головки ПЖ, осложненными
механической желтухой, на первом этапе хирургического лечения осуществляется
желчная декомпрессия. При этом один из хирургических вариантов резекции
ПЖ (второй этап радикального хирургического лечения) осуществляется, как
правило, через
Как справедливо отмечено в работах
Кубышкина В.А. и Вишневского В.А. (2003г.) синдром механической желтухи при
новообразованиях поджелудочной железы нельзя рассматривать как признак
запущенного заболевания. Закономерно, что при проксимальной локализации
поражения ПЖ именно желтуха является зачастую первым признаком заболевания,
облегчающим раннюю диагностику заболевания, но и усложняющим дифференциально-
диагностические варианты.
Показания к различным хирургическим
вариантам желчной декомпрессии приведены в таблице 3.2.
Основным показанием к проведению хирургических манипуляций
с целью желчной декомпрессии при любом варианте хирургического лечения
новообразований ПЖ проксимальной локализации считали гипербилирубинемию более
80 Ед/мл длительностью более 3 недель.
Эндоскопические транспапиллярные методы
декомпрессии желчевыводящих путей предпочтительны у пациентов с тяжелой
сопутствующей патологией, ограничивающей использование общей или местной
анестезии для проведения чрескожных вмешательств под УЗ-контролем. В целом,
данный метод ограничен в применении из-за своей бластичности, а также
рецидивирования механической желтухи вследствие окклюзии эндопротеза (Патютко
Ю.И., Котельников А.Г., 1997).
Таблица 3.2
Хирургическая тактика при желчной
гипертензии у пациентов с проксимальными новообразованиями ПЖ, осложненными
механической желтухой
|
Вариант поражения |
Хирургическая тактика |
|
Резектабельная опухоль головки ПЖ, осложненная опухолевой
обструкцией дистального отдела внепеченочных желчных протоков |
Чрескожное чреспеченочное
наружное или наружно-внутреннее дренирование желчевыводящий путей под
УЗ-контролем |
|
Эндоскопическое транспапиллярное
дренирование |
|
|
Нерезектабельная опухоль головки ПЖ с распространением на
холедох, разобщающая сегментарные желчные протоки в обеих долях печени |
Чрескожное чреспеченочное
раздельное наружное дренирование сегментарных протоком печени под УЗ-контролем |
|
Неоперабельная опухоль головки ПЖ, осложненная механической
желтухой, с прогнозируемым временем жизни больного более 8 мес. |
Открытое оперативное лечение:
наложение холецистоеюно- или гепатикоеюноанастомоза |
|
Неоперабельный рак головки ПЖ, осложненный опухолевой
обструкцией дистального отдела внепеченочных желчных протоков, с
прогнозируемым временем жизни больного менее 8 мес. |
Чрескожное чреспеченочное
наружное или наружно-внутреннее дренирование под УЗ-контролем |
|
Эндоскопическое транспапиллярное дренирование |
При проведении нашей работы, среди
временных декомпрессионных вмешательств, несомненное предпочтение мы отдавали
чрескожным малоинвазивным методикам дренирования желчевыводящих путей под
сонографическим контролем. Устранение симптомокомплекса, характерного для
механической желтухи, произведено таким образом 356 пациентам с
новообразованиями ПЖ.
Основные способы установки дренажа в
просвет желчевыводящей системы основаны на методике Сельдингера, как ее
разновидности методике Ившина и метод стилет-катетера.
1. Выбор доступа. Предпочтение отдается межреберному
доступу, который является наиболее удачным в плане профилактики миграции
дренажа. При низком расположении желчного пузыря, возможно дренирование через
доступ в подреберье. Траектория для пункции выбирается в обход крупных сосудов
таким образом, чтобы между передней брюшной стенкой и стенкой желчного пузыря
находился участок паренхимы печени толщиной не менее 15 мм, что позволяет
предотвратить истечение желчи в свободную брюшную полость, а также способствует
достаточно прочной фиксации дренажа.
2. Пункция желчного пузыря или
желчевыводящего протока. Пункция
проводится иглой, посредством адаптера, присоединенного к ультразвуковому
датчику, через внебрюшинную часть стенки пузыря. В отдельных случаях, при
наличии перивезикального инфильтрата, отсутствии безопасного чреспеченочного
доступа, при развороте печени висцеральной поверхностью с желчным пузырем
кпереди, технология позволяет выполнить дренирование пузыря на протяжении через
свободную стенку внепеченочным доступом. Через иглу в полость желчного пузыря
вводится жесткий проводник с изогнутым концом, который сворачивается в просвете
пузыря в шейке или дне, выполнив один виток на 1800.
3. Установка дренажной трубки. По проводнику производится бужирование
пункционного канала последовательной сменой бужей 8 Fr и 10 Fr, затем – низведение дренажной трубки.
После извлечения проводника желчный пузырь опорожняется. В случае сомнения в
правильности установки дренажной трубки, выполняется фистулография под
УЗ-контролем.
Преимуществами желчной декомпрессии под УЗ-контролем являются:
1. малоинвазивность вмешательства - возможность использования методики с последующим удовлетворительным качеством жизни в ближайшие послеоперационные сроки, а так же у ослабленных больных;
2. надежность декомпрессии – возможность контроля расположения дренажной трубки под сонографическим и рентгенологическим контролем, при необходимости – коррегирование местонахождения и проходимости дренажа путем тракции, ротации и санации;
3. возможность раздельного дренирования желчевыводящих протоков правой и левой долей печени при распространении опухоли ПЖ на проксимальные отделы желчевыводящих путей;
4. вариант наружно-внутреннего дренирования желчевыводящих путей оптимален с точки зрения восстановления ферментативного и электролитного гомеостаза;
5. замена лапаротомного варианта декомпрессии желчевыводящих путей на малоинвазивные позволяет сократить длительность второго этапа радикального оперативного лечения у пациентов с новообразованиями ПЖ проксимальной локализации;
6. дренирование желчевыводящих путей под УЗ-контролем при отработанной технологии вмешательства отличается наименьшим числом послеоперационных осложнений.
Учитывая отработанные технологии малоинвазивных
вмешательств под УЗ-контролем, при выборе метода декомпрессии желчевыводящих
путей руководствовались возможностью радикального лечения новообразований ПЖ и
прогнозируемым временем жизни пациента после желчеотведения. Угроза осложнений
и степень технологического исполнения, Как факторы выбора (Патютко Ю.И.,
Котельников А.Г., 2003), оказывали влияние на хирургическую тактику лишь в
единичных случаях.
Формирование билиодигестивных
анастомозов открытым способом, как первый этап хирургического лечения при резектабельной
опухоли ПЖ, было произведено двум пациентам в 1994г., до освоения
малоинвазивных технологий.
Желчная декомпрессия под УЗ-контролем,
как первый или единственный этап хирургического лечения пациентов с
проксимальным опухолевым поражением ПЖ, осложненным механической желтухой,
позволяет купировать печеночно-почечную недостаточность, нормализовать
свертывающую систему крови, электролитный и ферментативный гомеостаз, снизить
эндотоксемию и улучшить иммунобиологическое состояние пациента.
Обращает внимание необходимость
повторного полного обследования пациента перед вторым этапом радикального
хирургического лечения с исследованием основных тактикообразующих критериев.
При диагностике наличия опухолевого
образования ПЖ, первым фактором, влияющим на выбор радикального метода
хирургического лечения, является локализация опухоли.
Новообразование ПЖ с локализацией
опухоли в пределах головки поджелудочной железы или распространение опухоли
головки поджелудочной железы на общий желчный проток, двенадцатиперстную кишку
расценивалось как показание к пилоросохраняющему варианту ПДР
(ПсПДР) (Новиков С.В., 1998).
Опухолевое поражение дистальной трети
ПЖ, распространяющееся каудальнее верхней брыжеечной или воротной вен является показанием к выполнению дистальной резекции ПЖ.
Наличие опухоли хвоста-тела ПЖ, в том числе на уровне воротно-верхнебрыжеечного
конфлюэнса – показание к выполнению субтотальной дистальной резекции ПЖ.
Соответственно, при опухоли головки ПЖ с
распространением на тело железы выполнялась субтотальная ПсПДР.
После достоверного обнаружения факта
наличия новообразования ПЖ у пациента, следующим тактическим критерием является
диагностика местного опухолевого роста за пределы капсулы железы и отдаленного
метастазирования.
Наличие местного распространения
новообразования ПЖ с инвазией смежных органов (ДПК, тонкая кишка, толстая
кишка, желудок, правая почка и надпочечник) или единичных отдаленных метастазов
было показанием к выполнению комбинированной резекции
железы (панкреатодуоденальной или дистальной соответственно локализации
первичного очага). Распространение опухоли ПЖ на соседние органы обозначается
как S3 (здесь и ниже согласно 4-ой редакции
классификации японского панкреатического общества (Кубышкин В.А., Вишневский
В.А., 2003). Метастатическое поражение одной доли печени соответствует
характеристике Н1, большое количество метастазов в обеих долях
печени – Н3. Достоверно реже у пациентов с новообразованиями ПЖ
констатировано метастатическое поражение легких и позвоночника.
Отдельно выделяются расширенная
панкреатодуоденальная/ дистальная резекция ПЖ. Показанием к выполнению такого вида оперативного
вмешательства является опухолевая инвазия магистральных артериальных (верхняя
брыжеечная, печеночная, селезеночная, чревный
ствол, аорта - А2-3) и венозных (верхняя брыжеечная,
воротная, селезеночная, нижняя полая - V2-3)
сосудов брюшной полости при опухолях ПЖ.
Исходя из локализации опухолевой инвазии вен и артерий гепатопанкреатодуоденальной области и варианта поражения сосуда были применены различные способы пластики резецированных участков:
1. аутопластика (продольная или поперечная боковая пластика сосуда, пластика «конец-в-конец»).
2. аутотранстплантация (протезирование аутолитичными венами).
3. эксплантация (трансплантация полиэфирных или политетрафторэтиленовых протезов).
Таблица 3.3
Показания
и выбор радикального оперативного вмешательства в зависимости от локализации
новообразования в пределах ПЖ
|
Показания |
Хирургическая тактика |
|
Опухолевое поражение головки ПЖ или крючковидного отростка
(допускается распространение опухоли на общий желчный проток и ДПК) |
Пилоросохраняющая панкреатодуоденальная резекция |
|
Опухолевое поражение головки с распространением на тело ПЖ |
Субтотальная пилоросохраняющая панкреатодуоденальная резекция |
|
Опухолевое поражение ПЖ каудальнее воротной вены |
Дистальная резекция |
|
Опухолевое поражение тела-хвоста ПЖ проксимальнее воротной вены
при интактной интрапанкреатической части холедоха |
Субтотальная дистальная резекция |
|
Мультицентрическое поражение ПЖ |
Тотальная дуоденпанкреатэктомия |
Стандартная дистальная резекция ПЖ
производится в сочетании со спленэктомией и не относится нами к категории
комбинированных оперативных вмешательств.
Таблица 3.4
Тактика радикального хирургического
лечения в зависимости от распространения опухоли ПЖ
|
Показания |
Хирургическая тактика |
|||
|
S0A0V0M0(новообразование
не распространяется за пределы поджелудочной железы) |
Радикальная резекция |
стандартная |
||
|
S3 M1(H1)A0V0 (опухоль прорастает
один или несколько смежных органов и/или имеются единичные метастазы одной
доли печени) |
комбинированная |
|
||
|
S0 M0A2-3 и/или V2-3(опухолевая
инвазия магистральных сосудов брюшной полости) |
расширенная |
|
||
|
S3A(V)2-3 M1(H1)
(опухоль прорастает один или несколько смежных органов и/или имеются
единичные метастазы одной доли печени в сочетании с инвазией магистральных
сосудов) |
расширенная комбинированная |
|
||
|
SхAхVхM1(H3 / Р3)
наличие множественного отдаленного метастазирования (обе доли печени и/или
канцероматоз брюшины) при любых характеристиках первичного очага в
поджелудочной железе |
DU3 |
Паллиативные операции |
Билиарная декомпрессия открытым или малоинвазивным способом |
|
|
CH3 |
Наложение гастроэнтероанастомоза |
|||
|
Наложение билиодигестивного и гастроэнтероанастомозов |
||||
|
||||
При этом - DU3 означает глубокое прорастание опухоли
ПЖ в ДПК со стенозированием кишки, CH3 – глубокое прорастание холедоха со
стенозированием протока.
Параметры выбора хирургической тактики
представлены в табл. 3.3 и табл. 3.4.
Очевидно, что показаниями к выполнению паллиативных оперативных пособий является наличие обтурационных осложнений со стороны желчныхпротоков и пищеварительной трубки.
Необходимо отметить, что нами не сформулированы показания к выполнению паллиативной резекции поджелудочной железы. Условно-радикальное оперативное вмешательство в объеме, соответствующем обычной радикальной проксимальной или дистальной резекции, но с оставлением опухолевой ткани в ретропанкреатическом пространстве или на сосудистых магистралях может быть лишь результатом неадекватной дооперационной диагностики и, как следствие, выбора неверной хирургической тактики и не должно планироваться заранее. За период с 1992 по 2005г. выполнено лишь 19 паллиативных ПДР. При этом ткань опухоли, прорастающая стенку сосуда, была оставлена в 47,4% случаев по задней стенке воротно-верхнебрыжеечного конфлюэнса – наиболее уязвимый при новообразованиях крючковидного отростка и наименее доступный для краевой резекции участок воротной системы (Малышева Ф.А., 2005).
Мультицентрическое распространение опухоли
ПЖ было показанием к выполнению тотальной дуоденопанкреатэктомии у 9 пациентов.
Земсков В.С. с соавторами приводят такие показания к выполнению
оперативного вмешательства данного объема, как: выраженные патологические изменения
культи поджелудочной железы и главного панкреатического протока, не позволяющие
наложить панкреатодигестивный анастомоз или выполнить окклюзию протоков
панкреатической культи, а так же наличие большой, рыхлой поджелудочной железы и
малого диаметра главного панкреатического протока. В настоящем исследовании в
подавляющем большинстве случаев среди
методик обработки культи ПЖ при ПДР предпочтение отдавалось оригинальному
панкреатокишечному соустью конце-петлевой конструкции по методике В.И. Оноприева
(В.И.Оноприев и соавт., 1982), что позволило избежать вышеперечисленных
показаний к столь инвалидизирующему оперативному вмешательству при опухолях ПЖ,
как тотальная дуоденопанкреатэктомия, и соответствует органосохраняющим
принципам.
Необходимо отметить, что основой
радикального оперативного лечения опухолей ПЖ проксимальной локализации мы
считаем ПДР. В то же время на основании собственных исследований Патютко Ю.И.,
Котельников А.Г. делают вывод о том, что стандартная ГПДР, выполняемая по
поводу протоковой аденокарциномы головки ПЖ, - лишь идеальная паллиативная
операция (легко переносится больными, предотвращает осложнения, в значительной
степени сокращает массу опухоли) (Патютко Ю.И., Котельников А.Г., 2003).
Абсолютным противопоказанием к радикальному
оперативному лечению при новообразованиях ПЖ по нашему мнению является
множественное отдаленное метастазирование (поражение обеих долей печени, легких,
позвоночника, канцероматоз брюшины).
Такие факторы, как размеры
новообразования ПЖ, возраст и общее тяжелое состояние пациентов, наличие
сопутствующей патологии учитывались при проведении дооперационной подготовки и
анестезиологического пособия, но не оказывали влияния на хирургическую тактику. Таким образом, ключевыми вопросами
диагностики в формировании лечебной тактики при новообразованиях ПЖ являются:
1. локализация
опухоли;
2. наличие
опухолевой обструкции желчевыводящих путей с развившимся симптомокомплексом
механической желтухи;
3. наличие
отдаленного метастазирования, характеристика количества, размеров и локализации
очагов в печени
4. наличие
местного распространения опухоли на соседние органы и/или сосудистые структуры.
В последнем случае принципиальное значение имеет локализация и протяженность
поражения артериального или венозного сосуда, особенности ангиотопографии
панкреато-дуоденальной области.
Своевременная дооперационная диагностика
распространенности злокачественного процесса с расположением основного очага в
ПЖ является основой успешных ближайших и отдаленных результатов оперативного
лечения.
Диапевтический цикл при новообразованиях
ПЖ
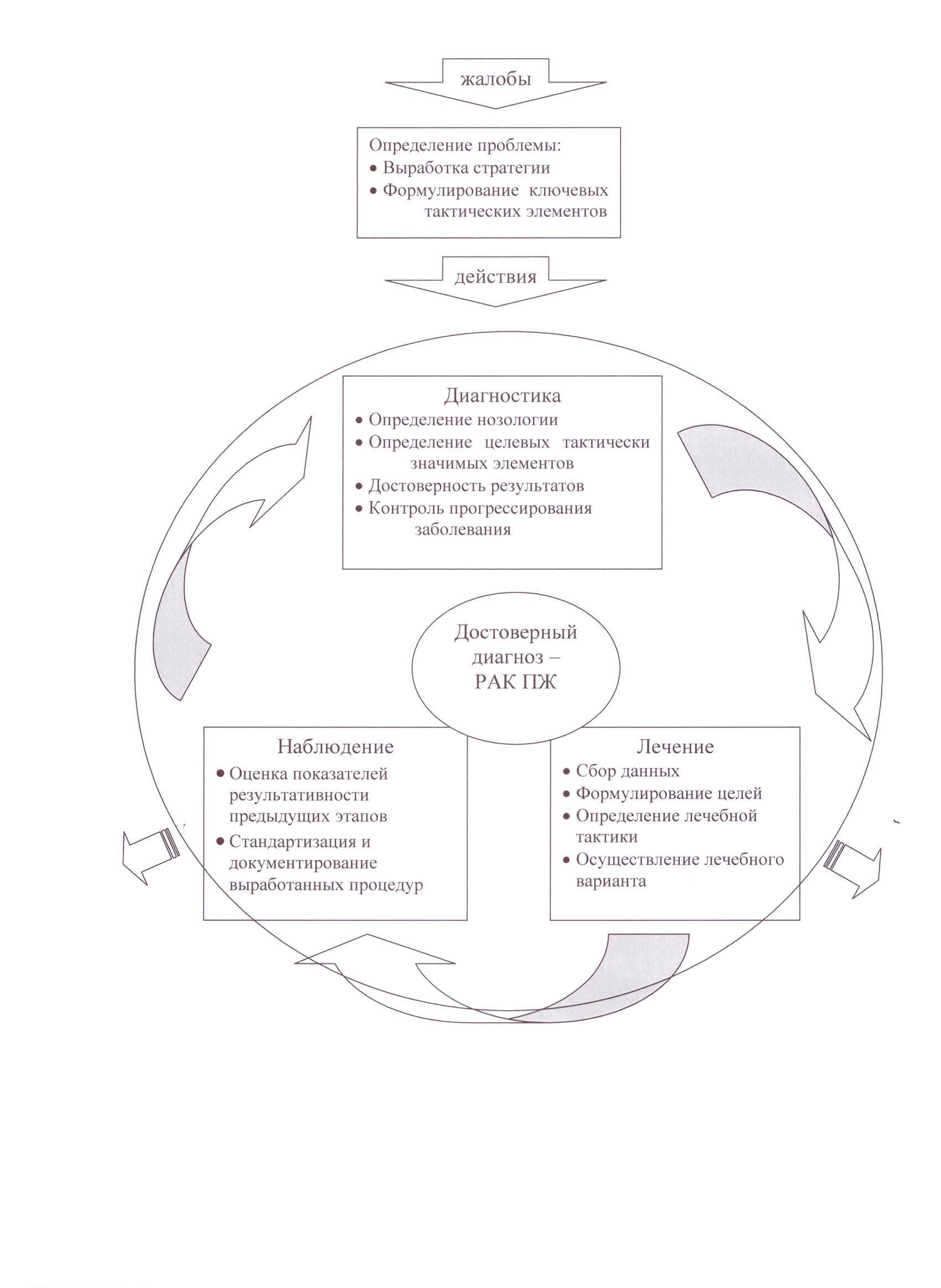
По сути, любой пациент с диагностированным у него злокачественным
новообразованием ПЖ в Российском центре функциональной хирургической
гастроэнтерологии, при условии комплаэнтности к заболеванию, попадает в систему
«Диапевтический цикл при новообразованиях ПЖ» см. рис. 3.1, где и находится
вплоть до убывания из системы (по причине смены места жительства или смерти). К
сожалению, диагноз новообразования ПЖ по обобщенным литературным данным лишь в
единичных случаях не заканчивается летальным исходом в течение пяти лет.
Структурированные взаимоотношения
диагностических и лечебных мероприятий, схематично представленные на рис. 3.1,
отражают комплексный подход к лечению новообразований вообще, который создает
основу для последовательного развития организационного видения диапевтических
мероприятий при опухолях ПЖ. Связь между диагностикой и лечением, как
различными элементами универсальной системы показателей эффективности лечения
новообразований ПЖ, представляет собой синтез объединенных друг с другом
концепций диапевтических технологий, вместе создающих единое и гармоничное
целое.
Достоверность диагноза (злокачественного
новообразования ПЖ) служит связующим звеном для элементов теории данной
универсальной организационной системы.
В то же время, при злокачественном
поражении ПЖ или подозрении на таковое негативные последствия имеет как
недооценка существующей патологии, так и её гипердиагностика (см. табл. 3.5).
Отказ от оперативного лечения возникает
в случае недооценки злокачественности поражения ПЖ при дифференциальной
диагностике новообразования железы и хронического псевдотуморозного
панкреатита, «маскирующего» онкологический диагноз. В тех же случаях возможно
выполнение нерадикального оперативного лечения рака ПЖ (в то время как для
лечения хронического псевдотуморозного панкреатита в соответствии со
стандартами лечения выполненный объем операции патогенетически обоснован).
Таблица 3.5
Оценка тактически значимых
диагностических критериев поражения ПЖ
|
|
Диагностический результат |
||
|
Недооценка патологии |
Гипердиагностика |
||
|
Клинические последствия |
Влияющие на отдаленный результат лечения |
Отказ от оперативного лечения |
Отказ от радикального оперативного лечения |
|
Нерадикальное оперативное лечение |
Оперативное лечение в паллиативном объеме |
||
|
Бластичность выполнения радикального оперативного вмешательства |
Превышение объема оперативного вмешательства |
||
|
Влияющие на ближайшие результаты лечения |
Эксплорация |
Превышение объема оперативного вмешательства |
|
|
Ятрогенное повреждение магистральных сосудов |
|||
|
Организационные нарушения |
|||
Недооценка местного распространения
опухоли на диагностическом этапе приводит к выбору технологически неадекватного
варианта оперативного вмешательства: обнаружение истинной инвазии магистральных
сосудов панкреатодуоденальной области лишь по ходу выполнения
панкреатодуоденальной резекции приводит к хирургическому манипулированию в
непосредственной близости к опухолевому очагу, прорастающему сосуд, что не
отвечает принципам абластики, и, в условиях предварительной диагностики,
радикальное оперативное вмешательство выполнялось бы по принципу «en blok».
Этот же вариант гиподиагностики зачастую отражается и на ближайших
послеоперационных результатах – большинство угрожающих жизни кровотечений в
результате ятрогенных повреждений магистральных сосудов панкреатодуоденальной
области при выполнении радикальной операции происходит при опухолевой инвазии
сосудов или так называемом «интимном прилежании» опухоли ПЖ, в том числе в
условиях индивидуальных особенностей сосудистой топографии
панкреатодуоденальной области у конкретного пациента (дополнительные сосуды
печени, отхождение правой печеночной артерии от верхней брыжеечной, рассыпной
тип строения воротной вены и т.д.).
Недооценка местного распространения
опухоли приводит к вынужденному изменению плана оперативного вмешательства в
течение наркозного периода. При этом принятие решения о выполнении расширенного
радикального оперативного вмешательства вместо стандартного обусловливает
необходимость наличия вспомогательных инструментальных и трансфузионных
средств, подготовка которых требует затрат времени, тем самым усугубляя тяжесть
оперативного вмешательства.
Генерализация злокачественного процесса,
диагностированная лишь на этапе интраоперационной ревизии, обусловливает
открытое оперативное вмешательство в объеме эксплорации.
Гипердиагностика при новообразованиях ПЖ
в глобальном смысле имеет не менее трагические последствия. Так, выявление на
диагностическом этапе противопоказаний к радикальному оперативному лечению, не
соответствующих клинической действительности, может привести к принятию
неверных тактических решений в виде полного отказа от открытого радикального
оперативного лечения.
Таким образом, очевидна необходимость в
достоверности диагностики при новообразованиях ПЖ – как залога успешной
формулировки адекватных тактических подходов к лечению и контролю заболевания.
Использование системы диапевтического
цикла позволяет принимать клинические решения, основываясь на диагностических
фактах и цифрах, связанных с реализацией тактических разработок. Эффективность
применения системы при новообразованиях ПЖ основана на стратегическом процессе,
в котором определение целевых тактически значимых элементов, достоверность
диагностических результатов, формулирование лечебной тактики и осуществление
варианта лечебного воздействия дополняют друг друга.
Диапевтический цикл, применяемый нами,
можно определить как систематический процесс непрерывного, последовательного и
регулярного медицинского обслуживания пациента с новообразованием ПЖ, который
направлен на устойчивый рост положительных результатов лечения данной патологии.
В главе произведена систематизация
комплекса хирургических технологий, примененных при новообразованиях ПЖ, за
изучаемый период. Обобщены и конкретизированы показания к различным видам
хирургического лечения.
Сформулированы показания к
малоинвазивным способам желчной декомпрессии при механической желтухе,
осложняющей течение основного заболевания. Разработана хирургическая технология
дренирования внепеченочных желчевыводящих путей под УЗ-контролем, показаны
преимущества применения данной технологии в сравнении с эндоскопическими и
открытыми методиками желчной декомпрессии.
Исходя из показаний к различным
вариантам хирургического лечения при новообразованиях ПЖ, конкретизированы
основные диагностические задачи, на решение которых направлено применение
различных инструментальных методов исследования.
Показан применяемый нами диапевтический
цикл, как систематический процесс непрерывного, последовательного и регулярного
медицинского обслуживания пациента с новообразованием ПЖ, направленный на
устойчивый рост положительных результатов лечения данной патологии.
Краснодар
- Москва - 2008 г.
·
Новиков
С.В.
·
кмн,
врач-хирург высшей категории, врач УЗД,
·
специалист
по минимально инвазивным хирургическим вмешательствам под контролем
ультразвука
·
НИИ
СП им.Н.В.Склифосовского, г.Москва
- ОСНОВНЫЕ РАЗДЕЛЫ
- КОНСУЛЬТАЦИИ
- МОНОГРАФИИ
- ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
- ПАНКРЕОНЕКРОЗ
- Минимально инвазивное комплексное этапное хирургическое лечение острого тяжелого панкреатита (Дис.д.м.н.)
- Малоинвазивные хирургические вмешательства с использованием ультразвуковой томографии в лечении больных деструктивным панкреатитом (Дис.к.м.н.)
- Комплексное хирургическое лечение панкреонекроза (Дис.д.м.н.)
- IAP/APA научно обоснованные рекомендации по лечению острого панкреатита, 2013
- Острый панкреатит (протоколы, диагностика и лечение) (Национальные клинические рекомендации от РОХ)
- Приказ ДЗ г.Москвы №83 13.02.2017 «Об утверждении Инструкции по диагностике и лечению острых хирургических заболеваний органов брюшной полости в медицинских организациях государственной системы здравоохранения г.Москвы»
- Приказ ДЗ г.Москвы от 13.04.2011 г. N 320 “О единой тактике диагностики и лечения острых хирургических заболеваний органов брюшной полости в лечебно-профилактических учреждениях ДЗ г.Москвы”
- Как выйти из замкнутого круга?
- Сводная таблица международных, национальных и муниципальных рекомендаций по лечению острого панкреатита/панкреонекроза
- Панкреонекроз - цель, задачи, этапы минимально инвазивного хирургического лечения. Заблуждения и реальность
- Органосохраняющие технологии хирургического лечения панкреонекроза
- Чрескожные миниинвазивные вмешательства при гнойно-некротических осложнениях острого деструктивного панкреатита (Дис.к.м.н.)
- Малоинвазивные методы диагностики и лечения острого панкреатита и его осложнений (Дис.д.м.н.)
- Чрескожное лечение больных с панкреонекрозом и распространенным парапанкреатитом (Монография)
- Минимально инвазивная хирургия панкреонекроза
- Малоинвазивные хирургические технологии лечения панкреонекроза
- Чрескожные минимально инвазивные вмешательства под УЗ наведением, рентгеновским и эндоскопическим контролем при панкреонекрозе
- Статистика панкреатита
- УЗИ поджелудочной железы при остром панкреатите: скрининг или диагностика?
- Алгоритм минимально инвазивных вмешательств при панкреонекрозе
- Продолжительность минимально инвазивного хирургического лечения панкреонекроза
- Анатомическая целостность забрюшинных структур и отграничение забрюшинных некротических зон от свободной брюшной полости
- Лапароскопия при панкреонекрозе: показана или противопоказана?
- Ошибки лечения панкреонекроза чрескожными минимально инвазивными дренирующими методами
- Минимально инвазивная технология хирургического лечения под УЗ некротизирующей инфицированной забрюшинной флегмоны, возникшей в результате повреждения задней стенки 12-перстной кишки и ампулы БДС при эндоскопической папиллотомии
- Новое в хирургии тяжелых форм острого панкреатита (Дюжева Т.Г., Гальперин Э.И.)
- Способ предупреждения распространенного парапанкреонекроза. Патент РФ № 2428126 (Дюжева Т.Г., Гальперин Э.И.)
- Конфигурация некроза поджелудочной железы и дифференцированное лечение острого панкреатита (Дюжева Т.Г., Гальперин Э.И.)
- ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
- Национальные клинические рекомендации по хирургическому лечению больных хроническим панкреатитом
- 41-я Научная сессия Центрального Научно-исследовательского Института Гастроэнтерологии/Московского Клинического Научного Центра "Расширяя границы" г. Москва, 2015
- 42-я Научная сессия ЦНИИ Гастроэнтерологии/Московского Клинического Научного Центра "Принципы доказательной медицины в клиническую практику " г. Москва, 2016
- Хронический панкреатит, функциональная и морфологическая характеристика (Пособие для врачей)
- Роль панкреатической экзосекреции в пищеварительном конвейере (Лекция)
- Последовательность процессов в пищеварительном тракте
- Заболевания поджелудочной железы (Книга для пациентов)
- Обоснование целесообразности резекций рубцово-измененных тканей поджелудочной железы при хроническом панкреатите (Дис.к.м.н.)
- Онкогенез и профилактика рака поджелудочной железы на этапах хирургического и медикаментозного лечения хронического панкреатита (Дис.к.м.н.)
- Хирургическая коррекция панкреатической протоковой гипертензии при хроническом осложненном панкреатите (Дис.к.м.н.)
- ХРОНИЧЕСКИЙ ПАНКРЕАТИТ (Аспекты хирургического лечения и медикаментозной реабилитации)(Монография)
- ОГЛАВЛЕНИЕ, ВВЕДЕНИЕ
- Глава 1. Нормальная анатомия и физиология поджелудочной железы
- Глава 2. Определение хронического панкреатита, классификация
- Глава 3. Хирургическое лечение хронического панкреатита (исторический обзор)
- Глава 4. Результаты и алгоритм инструментального обследования больных осложненным хроническим панкреатитом
- Глава 5. Физиологическое обоснование органосохраняющего хирургического лечения хронического панкреатита клинические аспекты физиологических механизмов
- Глава 6. Органосохраняющая технология хирургического лечения осложненного хронического панкреатита
- Глава 7. Ближайшие и отдаленные результаты органосохраняющего хирургическо-го лечения осложненного хронического панкреатита
- Глава 8. Патоморфологические изменения паренхимы поджелудочной железы в условиях глубоких изменений пищеварительного статуса (морфологическое обоснование органосохраняющей хирургической технологии)
- ГЛАВА 9. Реабилитация больных хроническим панкреатитом на различных этапах применения органосохраняющего хирургического лечения (функциональное состояние поджелудочной железы при различных схемах комплексной заместительной и корри-гирующей энзимотерапии)
- ЗАКЛЮЧЕНИЕ хп
- СПИСОК ЛИТЕРАТУРЫ хп
- Выходные данные
- РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ (хирургическое лечение - ПДР с регионарной лимфаденэктомией при интактном желудке) (Дис.к.м.н.)
- Актуальность проблемы
- Терминология и общепринятые сокращения
- Развитие органосохраняющего направления
- Обоснование расширенной лимфаденэктомии
- Особенности распределения пациентов и классификаций опухолей
- Методы обследования больных
- Технология ПДР с регионарной лимфаденэктомией и сохранением желудка
- Оценка ближайших результатов
- Морфологические аспекты
- Сравнительный анализ отдаленных результатов
- Сравнительная характеристика исследованных больных
- Морфологические и иммунологические детерминанты
- Иммунодиагностические критерии
- Сравнительная характеристика отдаленных результатов
- ЗАКЛЮЧЕНИЕ
- ВЫВОДЫ
- СПИСОК ЛИТЕРАТУРЫ
- РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ (оптимизация диагностики и тактики хирургического лечения) (Дисс.д.м.н.)
- Актуальность проблемы хирургического лечения рака поджелудочной железы
- Список сокращений
- Новые направления диагностики и тактики хирургического лечения рака поджелудочной железы
- Новая диапевтика рака поджелудочной железы
- Оптимизация диагностического алгоритма исследования органов гепатопанкреатодуоденальной зоны, как основа выбора хирургической тактики при раке поджелудочной железы
- Клинический материал и методы исследований
- Трансабдоминальное УЗИ поджелудочной железы
- Эндоскопическое УЗИ поджелудочной железы
- Лапароскопическое УЗИ поджелудочной железы
- Рентгенографические методы исследования сосудов
- Морфологическое исследование
- Интраоперационное УЗИ
- Компьютерная томография
- Эндоскопическая ретроградная панкреатохолангиография
- До- и интраоперационные сонографические параллели при новообразованиях поджелудочной железы различной локализации
- Диагностические возможности инструментальных методов исследования при новообразованиях поджелудочной железы
- Хирургическая тактика при новообразованиях поджелудочной железы (полученные результаты)
- Непосредственные результаты инвазивных исследований и оперативных вмешательств (полученные результаты)
- Клинико-экономическая эффективность инструментальных методов исследования злокачественных новообразований поджелудочной железы
- Системное моделирование тактики при новообразованиях поджелудочной железы (полученные результаты)
- ВЫВОДЫ РПЖ
- СПИСОК ЛИТЕРАТУРЫ РПЖ
- РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ (публикации)