ОРГАНОСОХРАНЯЮЩИЕ ТЕХНОЛОГИИ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПАНКРЕОНЕКРОЗА
В настоящее время заболеваемость, инвалидизация и смертность от острого панкреатита и панкреонекроза занимает одно из ведущих мест среди острой хирургической структуры у лиц молодого трудоспособного возраста, исключительно мужского пола. Хотя и у женщин он не редок и связан с желчнокаменной болезнью, приемом алкоголя и перееданием.
Одна из характерных черт последнего времени – заболевание, наблюдаемое у трудновостребованных лиц, что связано с удовлетворительным материальным положением пациентов и, вследствие этого, перееданием, злоупотреблением алкоголизмом и высокой массой тела, что, в свою очередь, является пусковым механизмом заболевания и факторами, усложняющими все виды лечения и лечения. отягчающими прогноз заболевания. По литературным данным общая летальность от острого деструктивного панкреатита достигает 30%, а при развитии устойчивых форм достигает 100%.
В данных медицинских учреждениях, занимающихся проблемой деструктивного панкреатита, прогресса и улучшения результатов лечения от последовательного применения традиционной тактики и методов хирургического лечения не наблюдается.
Считается, что элементами комплексного лечения острого панкреатита и панкреонекроза являются: интенсивная терапия и преимущественно открытое хирургическое вмешательство на поджелудочной железе, забрюшинном пространстве и брюшной полости, в том числе направленные на санацию гнойно-некротических очагов. Однако разносторонность в применении различных методов лечения этой серьезной хирургической патологии в клиниках края и отсутствие необходимого внимания со стороны руководителей учреждений здравоохранения обуславливают стабильность неутешительных показателей смертности и инвалидизации пациентов данной группы на протяжении последних десятилетий.
В двух вещах все специалисты непосредственно занимаются лечением острого панкреатита, и панкреонекроз сходятся:
1. Чем раньше и продолжительнее применять современные методы экстракорпоральной детоксикации (очищение крови от токсических веществ, поражающих ее в результате повреждения клеток поджелудочной железы и применение новых повреждающих веществ во всех тканях и вызывающих воздействие токсинов на весь организм) , тем лучше результаты лечения. и тем меньше требуется хирургических вмешательств
2. Чем меньше хирургическая агрессия и хирургическая травма – тем лучше результаты лечения (это наблюдение за применением малоинвазивных хирургических методик под контролем ультразвука и рентгена) .
Многолетний опыт работы НИИ СП им. Н.В.Склифосовского и других ведущих учреждений, на базе которых курировались тяжелые пациенты с тяжелым деструктивным панкреатитом, панкреонекрозом, а также литературные данные, требуют соблюдения требований к базовым компонентам комплексного лечения, дополнительные компоненты, без которых невозможно решить проблему в этом лечении. звук.
В основу передовой технологии лечения острого панкреатита и панкреонекроза заложена измененная коренным образом идеология лечения деструктивного панкреатита, в основе которой следующие принципы:
1. Принцип минимальной инвазивности . Основным хирургическим вмешательством является малоинвазивное (малотравматичное) хирургическое пособие под интраскопическим контролем (ультразвуковым, рентгенологическим, эндоскопическим).
Как известно, лапаротомия (вскрытие брюшной полости) и люмботомия (вскрытие забрюшинного пространства) необходимы для вскрытия гнойных очагов в поджелудочной железе и забрюшинной клетчатке, для удаления некротизированных тканей и секвестров. Лапаротомия завершалась, как правило, лапаростомами (швы на рану не накладывались, брюшная полость была открытой), после чего происходит отток воспалительного экссудата и панкреатического секрета. Через лапаротомную рану осуществлялся повторный доступ к железу для проведения секвестрэктомий (удаление некротизированных участков железы и забрюшинной клетчатки) и других санирующих процедур. В настоящее время все эти задачи, возможно, решаются, не прибегая к открытому вмешательству, лапаротомия, люмботомия и лапаростомия перестают быть хирургией острого деструктивного панкреатита. Отказ от выполнения открытого вмешательства в органах брюшной полости и забрюшинного пространства и непосредственно на поджелудочной железе является основным психологическим барьером для всех хирургических учреждений, требующих затруднений. Именно сама лапаротомия, как самый тяжёлый травматический фактор на фоне возникших катастроф и полиорганной недостаточности, председательство в виде колониальных свищей и резиденций от прямого открытого принципа на измененных тканях и органах, является одной из основных причин устойчивого исхода.
Современный уровень развития медицинской техники (технологический прогресс) позволяет применять исключительно оборудование для закрытия вмешательств на всех органах. Возникающие в процессе малоинвазивного хирургического лечения капельные, желчные, панкреатические свищи не требуют проведения открытых хирургических вмешательств, доступных консервативному частному сектору. Таким образом, осуществляются открытые вмешательства в брюшную полость и органы забрюшинного пространства при данном механизме из ранга, расположенного в основном во второстепенных.
2. Принцип опережения. Малоинвазивное хирургическое вмешательство с установкой дренажных систем в области исключительного поражения поджелудочной железы в максимально ранние сроки госпитализации, а не в фазу гнойных операций, как это принято в большинстве лечебных учреждений.
3. Принцип обязательной панкреатической протоковой декомпрессии. Эндоскопические методы восстановления пассажа панкреатического сока в 12-перстную кишку (рассечение большого дуоденального сосочка, рассечение главного панкреатического протока, удаление камней из желчного протока) являются ключевыми факторами успешного лечения, поскольку без затруднений протоковой гипертензии нет возможности прервать патологический процесс в желудочной железе или заживить панкреатические. свищи.
4. Принцип индивидуальной курации. При панкреонекрозе ни одного (однократного) окончательного хирургического разрешения, позвольте ему излечить пациента.
Хирургическая технология включает множественные этапные малоинвазивные методы на выводных протоках поджелудочной железы, печени, на свободной брюшной полости, на забрюшинных некротических тканях и очагах гнойного поражения.
5. Принцип параллельности. Все лечебные мероприятия в полном объеме проводились с первых часов прихода пациента на стационар, не ожидая последствий одного, отдельно взятого, применения прикладных методов (хирургической детоксикации, экстракорпоральной детоксикации и т.д.).
6. Принцип каскадности. Малоинвазивные хирургические манипуляции проводятся непрерывно, окончание одной процедуры является началом ремонта.
Развитие постнекротических осложнений в брюшной полости и в забрюшинном пространстве как единый, неразрывный, происходящий одновременно с изменениями в поджелудочной железе и окружающих тканях патологического процесса. Особенностью развития острого деструктивного панкреатита является множественное протеолитическое поражение органов и токсическое поражение систем организма, что является факторами, определяющими лечебную тактику. Таким образом, основную часть времени пациент проводит в отделении интенсивной терапии, а в крайних случаях – в реанимационном отделении, где с первыми пациентами наблюдают за комплексными хирургическими и интенсивными терапевтическими мероприятиями:
1. Современные методики экстакорпоральной детоксикации (эфферентные методики – плазмоферез, плазмофильтрация, гемодиафильтрация, гемосорбция, ультрафильтрация и т.д.).
2. Посиндромная коррекция сердечно-сосудистых, внешних расширений, лечение шока и полиорганной недостаточности.
3. Выбор антибиотикотерапии - антибиотики последних поколений широкого действия (карболонемы, фторхиноны (пефлоксацин) + антианаэробные препараты; получение цефалоспоринов III–IV типов + антианаэробные препараты), дозы до результатов чувствительности микрофлоры.
4. Раннее полное парентеральное (внутривенное) питание до восстановления полноценного зондового питания и раннее энтеральное (зондовое) питание.
Отличительной особенностью нового подхода к интенсивной терапии является применение антибиотиков последних стандартов с первых суток госпитализации и раннего питания пациентов. Замена внешней и последующей аппаратуры на современных устройствах и применение всего эфферентных методов детоксикации позволяют изучить функциональную поддержку на этапе полиорганной недостаточности.
При оказании помощи пациенту в первые часы заболевания, когда невозможно однозначно оценить какой «сценарий» в забрюшинном пространстве, потечет заболевание у следующего пациента и процесс будет ограниченным или распространенным, первым хирургическим малоинвазивным вмешательством под ультразвуковым контролем (превентивное «мелкокалиберное» парапанкреатическое «дренирование»). ) заслуга с целью хирургической детоксикации и профилактики гнойно-септических операций. При этом возможно введение лекарственных веществ через дренажные трубки, установить объективного контроля зоны патологических изменений по наличию и определить характеристики экссудата.
Посредством профилактических «мелкокалиберных» дренажей (3-5 мм в диаметре) происходит первичный отток воспалительного экссудата. При прерывании процесса до развития фазных гнойных осложнений и продолжении отделяемого по дренажам, дренажи удаляются.
В случае, когда лечение у пациента при поступлении уже завершилось фазой гнойно-септических операций, то малоинвазивное оперативное вмешательство действует в качестве основного хирургического метода санации гнойно-некротических очагов.
Интраскопические хирургические технологии.
При ультразвуковом излучении выявляются скопления ферментативного выпота в брюшной полости, сальниковой сумке, забрюшинном пространстве, характерные для каждой формы выделения зоны пропитания забрюшинной клетчатки, в свободной брюшной и плевральных полостях. В ответ на область брюшной полости и забрюшинные отверстия диаметром 3-5 мм по принципу «не менее двух дренажей в одном объекте дренирования».
После фистулографии, на которой установлена характеристика характера распространения процесса в фазе некроза, подрентгенологическим контролем включают замену дренажей на двухпросветные большего диаметра (от 6 мм до 25 мм). Данную процедуру необходимо повторять ежедневно, через день-два, в зависимости от конкретной клинической ситуации и состояния пациента. В конечном итоге, в зависимости от размера дренируемых полостей, дренажные отверстия могут иметь диаметр 25 мм.
В перспективе, при помощи видеоэндоскопа, достигнута чресфистальная санация забрюшинных некротических полостей, секвестральных «полей», с коррекцией и заменой дренажей. При этом удаляется гнойный детрит из труднодоступных «карманов полости», некротизированных тканей и сформированных секвестров.
Чем большее количество «мелкокалиберных» (диаметром тонких 3-5 мм) дренажей предварительно устанавливается в каждой области распространения экссудата и некроза, тем легче в дальнейшем выполнять санирующие процедуры, т.к. Не всегда расположение трубки позволяет изменить ее направление или заменить «крупнокалиберной» (более удлиненная – 5 – 20 мм). К тому же, в случае возникновения смещения полого органа от пролежня, один из дренажей можно удалить без последствий для дренирования данной полости.
Применение видеофиброэндоскопа позволяет визуализировать пораженное забрюшинное пространство, поджелудочную железу и объективно оценить адекватность удаления некротизированных тканей при возможном проведении следующего двухпросветного «крупнокалиберного» дренажа в труднодоступный «карман», даже под прямым углом к траектории первого «мелкокалиберного» дренажа.
По мере очищения полостей и их размера поочередно происходит процесс замены дренажей на меньший диаметр и постепенное их удаление вплоть до закрытия свищевых ходов.
Таким образом, с внедрением новых технологических приемов требуется перестройка медицинского и сестринского здравоохранения, изменение некоторых ключевых выводов и обучение медицинского персонала и инструментального оборудования:
1. Принцип высококвалифицированной врачебной универсальности. Новые технологии лечения требуют проведения врачом практически ежедневных малоинвазивных хирургических вмешательств ( основных хирургических вмешательств ) при санации очагов некроза и нагноения под комбинированным сонографическим, эндоскопическим и рентгенологическим контролем в условиях рентгеноперационной под общей анестезией.
Таким образом, врач, осуществляющий лечение деструктивного панкреатита по современным методикам, должен в совершенстве владеть несколькими специальностями – хирургией, интенсивной терапией, ультразвуковой диагностикой, рентгенодиагностикой, эндоскопией. И подход – несколько специалистов, каждая из которых представляет свою специальность, не позволяет проводить лечение на требуемом современном уровне, сохраняя преемственность этапов лечения и целостность понимания проблем, наблюдая со скрытой от последовательной визуализации патологии забрюшинного пространства. Использование для решения поставленных задач одним универсальным специалистом отвечает требованиям строгого технологического подхода к комплексному минимально инвазивному хирургическому ручному панкреонекрозу.
2. Принцип манипулирующей иерархии . Малоинвазивная технология лечения деструктивного панкреатита требует проведения ежечасных санационных хирургических вмешательств в палате интенсивной терапии ( вспомогательных хирургических вмешательств ).
Данная хирургическая манипуляция на основе санации дренажных систем, назначается пациенту в очагах некроза и гнойного процесса. В промежутках между врачебными хирургическими правилами проводится промывание, санация зоны поражения, коррекция дренажных систем с кондиционером палаты.
Для этих целей требуется высокоспециализированный помощник врача. В его роли могут выступать: медицинская сестра со специальным хирургическим образованием (в настоящее время система получения требований медперсоналом высшего медицинского сестринского образования на базе медицинских ВУЗов); помощник врача (хирургическая сестра с высшим образованием; студент медицинского ВУЗа 3-6 курсов); Младший врач (интерн, медицинский координатор, аспирант, врач по стажировке, врач со стажем до 3 лет). Особенностью хирургического лечения является контроль и проведение активных фракционных и постоянных дренажно-промывных и корригирующих процедур в течение 24 часов с перерывом 30-60 мин.
3. Принцип инструментальной аккумуляции . Поскольку методы малоинвазивного лечения панкреонекроза требуют небольшого количества методов интраскопии, оснащение приборов и всего лечебного процесса должно соответствовать современному состоянию.
Основное инструментальное оборудование датчиков для манипуляций под интраскопическим контролем включает хирургический ультразвуковой сканер, рентгеновскую телевизионную установку и эндоскопическую стойку с системой жестких и гибких эндоскопов.
В комплекс средств визуализации обязательного лечения панкреонекроза в обязательном порядке включают компьютерную или магнитнорезонансную томографию, как незаменимый этап развития некоторых зон некротического и гнойного поражения, недоступный сонографическим методикам.
Обязательным условием осуществления указанных рекомендаций является изменение психологии врача для овладения навыками малоинвазивных хирургических вмешательств на поджелудочной железе и забрюшинной клетчатке при панкреонекрозе под комбинированным интраскопическим контролем.
Объективным результатом совместной работы специалистов института по новым принципам явилось неуклонное снижение летальности. В период превалирования методов открытого хирургического лечения панкреонекроза, при несущественной доле малоинвазивных технологий, летальность в этой группе больных была более 50%. При этом треть пациентов погибла в первые 10 суток после госпитализации от прогрессирующего циркуляторно-токсического шока, 28% больных погибли в течение более 60 суток от аррозивного больного. Остальными причинами летальности в основном были сепсис и синдром полиорганной недостаточности.
Постепенный отказ от открытых операций летальности получил достаточно устойчивую динамику сокращения и, несмотря на «запущенность» госпитализируемых пациентов, колеблется от 4% до 8% за период.
Открытые оперативные кабинеты на брюшной полости и в органах забрюшинного пространства оставались на вооружении хирургов только в качестве средства воздействия массивными аррозивными костными стенками, неподдающимися консервативным и ангиорентгенохирургическим методам гемостаза, или для выполнения коло- и илеостомии при острой костной непроходимости.
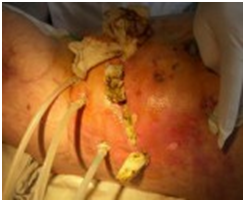
Лечение панкреонекроза ступенчатым методом: большие гнойные раны с тампонами, заживающие вторичным натяжением с образованием кишечных свищей.
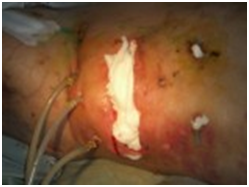
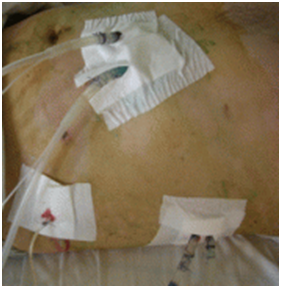
Лечение панкреонекроза малоинвазивными технологиями: абсолютное отсутствие гнойных ран и наружных свищей, требующих оперативного лечения.

Резюме
Преимущества комплексной малоинвазивной хирургической технологии лечения острого деструктивного панкреатита:
· Предотвращение развития панкреонекроза и гнойных осложнений при деструктивном панкреатите (абортивное для острого панкреатита).
· Снижение летальности, причинами которых являются кровотечения, гнойно-септические показатели, общая операционная травма.
· Уменьшение количества процедур, связанных с интраоперационным кровотечением.
· Уменьшение количества вторичной внутрисекреторной недостаточности.
· Уменьшение инвалидизации пациентов.
Отличный косметический эффект (абсолютно отключены лапаротомные и люмботомные рубцы от ран, заживших вторичным натяжением, абсолютно отсутствует необходимость в проведении операции по пластике кожных ран, грыж, свищей).
- Новиков С.В.
- дмн, врач-хирург высшей категории, врач УЗД,
- специалист по минимальным инвазивным ограничениям под УЗ-контролем
- НИИ СП им.Н.В.Склифосовского, г.Москва